Médico asistente examen: infarto de miocardio
Usted debe estar familiarizado con los aspectos prácticos de infarto de miocardio (MI por sus siglas) para sus exámenes auxiliares del médico. Una persona se dice que está teniendo un infarto si hay una fuga de enzima positivo en la sangre y que acompaña a cambios en el ECG. La presentación clínica no siempre es confiable. Por ejemplo, es posible que se pierda un IM en una persona con diabetes y mala neuropatía.
También debe tener en cuenta algunos de los laboratorios utilizados en la evaluación de un IM. Aquí hay un par de puntos:
La troponina I se eleva dentro de las primeras horas de un IM y puede permanecer elevada durante al menos una semana, si no más.
La creatina fosfoquinasa (CPK) y la fracción CK-MB especialmente empiezan a subir en las primeras horas pero pico en alrededor de un día, sólo para volver a la línea de base en aproximadamente 2 a 3 días.
La trombolisis en el infarto de miocardio (TIMI) puntuación es un gran sistema de puntuación que cualquier médico puede utilizar durante la historia y la física. Este sistema de puntuación se basa en factores de riesgo cardíaco, así como la enfermedad coronaria conocida. Puede usar la puntuación TIMI para pacientes estratificar el riesgo de ser ingresado en el hospital.
Hay dos tipos de infartos de miocardio, dependiendo de la cantidad del miocardio se ve afectada. NSTEMI significa sin elevación del ST infarto de miocardio. Esta MI no involucra todo el miocardio. No es un MI transmural. Un diagnóstico de SCASEST es hecha por las enzimas cardíacas positivas, y probablemente verá la depresión ST o inversión de la onda T en el ECG, lo que indica que la isquemia está pasando.
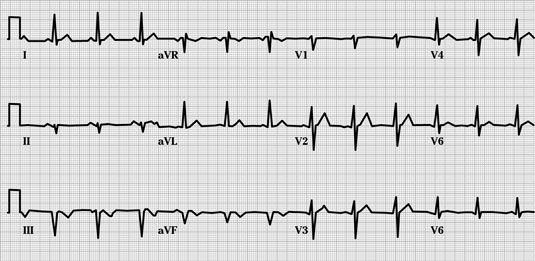
STEMI significa Con elevación del ST infarto de miocardio. Esta es la gran cosa, lo que refleja un infarto que afecta a toda la pared del miocardio. Patrones clásicos de ECG incluyen elevación del segmento ST con hiperagudo (más adelante) la formación de una onda Q cuando el infarto es completa. Estas son algunas de las pautas específicas a tener en cuenta en relación con STEMI como se ve en el ECG:
Pared anterior infarto de miocardio: Esto provoca la elevación del ST en las derivaciones V1 a través de V3, y también puede afectar a V4. La arteria coronaria afectada es la descendente anterior (LAD), que suministra el ventrículo izquierdo. Presentaciones clínicas más comunes de un infarto de la pared anterior aguda pueden incluir edema pulmonar agudo y shock cardiogénico.
Pared inferior infarto de miocardio: Esta MI provoca una elevación del segmento ST en las derivaciones II, III y aVF en un ECG. Alguien con una pared inferior MI puede presentar náuseas, vómitos y malestar gastrointestinal. La pared inferior se encuentra cerca de la nerve- vago, en consecuencia, un IM en esta área puede imitar los síntomas GI vía estimulación del nervio vago. La arteria afectada por una pared inferior MI es la arteria coronaria derecha.
Aquí hay algunos otros puntos clave relativos a una pared inferior MI:
Si usted ve una pregunta de la prueba en la que una persona con una pared inferior MI presenta hipotensión, puede haber extensión de la pared inferior MI afectar al ventrículo derecho.
En otro escenario, una persona con una pared inferior MI se da nitroglicerina para ayudar con el dolor de pecho y de repente experimenta una caída en la presión arterial. No hay extensión de involucrar al ventrículo derecho y hipocinesia de ese ventrículo derecho. El tratamiento es de fluidos, líquidos, fluidos, con solución salina isotónica para aumentar la precarga.
Otra complicación de una pared inferior MI es un defecto septal ventricular.
Lateral pared MI: Hay una pared lateral alta MI y una pared lateral baja MI. Usted ve la elevación del segmento ST en las derivaciones I y aVL para un IM en la pared lateral alta, y elevación del segmento ST en las derivaciones V5 y V6 para un IM en la pared lateral baja. Un IMEST de la pared lateral alta puede afectar a la arteria circunfleja. Generalmente no hay complicaciones hemodinámicas significativas.
Pared posterior MI: Esta MI puede ser un asunto difícil de determinar. La presentación clínica puede ser similar a una pared inferior MI (es decir, pueden predominar los síntomas GI). En un ECG, se ve la depresión del ST en las derivaciones anteriores (V1 y V2 grande de tiempo). Es necesario utilizar el truco del espejo: Flip el ECG a ver la elevación del ST.
El hecho de que alguien entra en el hospital de la warfarina (Coumadin) no significa que él o ella no puede tener un IM. La warfarina no es un antiagregante plaquetario de drogas que funciona en la vía extrínseca de la coagulación. La warfarina no inhibe la agregación plaquetaria / formación de grumos. Es por eso que la aspirina y clopidogrel (Plavix) se utilizan en el tratamiento del síndrome coronario agudo.
¡Tienes que ser consciente de varios puntos importantes acerca de la interpretación del ECG de un IAMCEST:
Durante un IM agudo, hay un principio de elevación de la onda T que se convierte en hiperagudo elevación del segmento ST. A menudo se ve con elevación del segmento ST en dos derivaciones contiguas en el contexto de un IAMCEST.
A las pocas horas, usted puede comenzar a ver las ondas T negativas o inversión de la onda T como evoluciona la MI. La inversión de la onda T puede persistir durante meses después de la MI.
Ola AQ puede tardar horas o días para desarrollar (en función del MI) y significa que el daño hecho a esa área en particular es irreversible. Ondas Q están en las derivaciones inferiores, lo que significa que en un MI recientemente terminado, ya sea la MI ha seguido su curso, o que es una vieja pared inferior MI.